-
胰腺实性假乳头状瘤(solid-pseudopapillary tumor of pancreas, SPTP)是一种少见的、具低度恶性潜能的胰腺肿瘤[1], 发病隐匿, 病程进展缓慢, 预后较好, 治愈率达95%, 局部复发率仅为5%[2]。SPTP的组织学来源尚不完全清楚, 易误诊为胰腺其他肿瘤或腹膜后肿瘤。现就我院近期经临床放射学检查和病理证实的2例SPTP病例报道如下。
-
患者女性, 16岁, 左腹部胀疼1月余, 近期疼痛加重而入院。入院体检: 腹平软, 左腹部触拳头大小包块, 活动度较差, 有轻度压痛, 无反跳痛。实验室检查无异常。
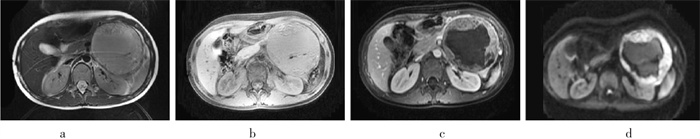
MRI: 平扫示左中上腹部有类圆形肿块, 位于肾脏前上方与胰腺体尾部后方之间, 边界清楚, 约9.5cm×9.2cm× 8.3cm, 其内信号不均匀, 周围实质部分呈稍长T1、稍长T2信号, 弥散加权成像呈不均匀性高信号, Gd-二亚乙基三胺五乙酸增强扫描呈中等不均匀性强化; 中央囊变区域呈等T1、稍长T2信号, 弥散加权成像呈低信号, 无强化。肿块与胰腺体尾分界不清, 并受压前移, 且明显变薄; 左侧肾脏稍受压变形, 信号无异常(图 1)。MRI诊断考虑为: ①胰腺肿瘤(囊腺瘤或囊腺癌); ②肠道间质瘤; ③腹膜后神经源性肿瘤(神经母细胞瘤或神经节神经母细胞瘤)。
术中所见: 肿瘤位于胰腺体尾部, 约10 cm×9 cm×8 cm, 包膜完整, 与脾动-静脉及脾脏粘连紧密; 周围可见肿大淋巴结(0.5~1.0 cm), 行胰腺体尾部、肿瘤及脾脏切除, 并行周围淋巴结清扫, 病理显示为SPTP, 送检淋巴结未见瘤细胞。
-
患者女性, 15岁, 无明显症状, 自觉左腹部肿块而入院。入院体检: 腹平软, 左腹部稍膨隆, 可触及拳头大小包块, 活动度较差, 有轻度压痛, 无反跳痛。实验室检查无异常。
CT: 胰腺、脾脏和胃之间见巨大软组织肿块影, 约8.5 cm×9.6 cm×12.6 cm, 呈混杂密度, 以稍高密度为主, 其内可见更低密度区, 肿块周边及内部可见散在小片状钙化灶; 增强扫描囊壁明显强化, 实性部分中度不均匀强化, 内部可见迂曲肿瘤血管; 肿块与胰尾分界不清, 脾动、静脉分别向前、后包绕肿块; 与胃、脾分界尚清, 胃受压向右上前移位, 脾略向外移位(图 2)。CT诊断考虑为: 恶性肿瘤性病变, 拟来源于胰腺, 不排除腹膜后间叶源性肿瘤。
术中所见: 胰腺体尾部见囊性肿块, 约10 cm×9 cm×8 cm, 肿物与横结肠动脉、门静脉及脾动-静脉粘连紧密, 胰尾质硬; 包膜完整, 脾门及胰上可见肿大淋巴结(0.5~1.0cm), 行胰腺体尾、肿块及脾脏切除, 并行周围肿大淋巴结清扫, 病理显示为SPTP, 送检淋巴结未见肿瘤细胞。
-
SPTP好发于年轻女性, 84%的患者 < 35岁, 平均年龄22岁。本组2例均为女性, 年龄均较大部分文献所报道的小。该肿瘤可发生于胰腺的任何部位, 偶有报道位于胰腺以外, 如腹膜后、肠系膜甚或肝脏, 大部分患者其来源于异位胰腺。临床上患者多以腹部包块和腹痛就诊(如本组2例), 部分患者无自觉症状, 而在体检时偶然发现。其组织学发生尚不清楚, 多数病理学者认为其来源于胰腺的潜能干细胞, 具有多向分化的能力。
影像学特点分析: ①SPTP可发生在胰腺任何部位, 甚或来源于异位胰腺, 但以胰体尾部多见, 本组2例均位于体尾部。即使是发生在胰头的较大肿瘤, 也很少引起胆管和胰管扩张; ②肿瘤与周围胰腺分界一般清楚, 主要向胰外生长, 很少呈浸润性生长, 多有完整纤维包膜, 瘤体内多见钙化灶, 具有良性肿瘤的特点, 但如见边界不清、无包膜或包膜不完整者, 则需要考虑为恶变的可能; ③瘤体大小不一, 大部分呈类圆形, 可有分叶, 据文献报道直径多在3~16 cm; ④密度不均, 多呈囊性、实性或囊实性, 常伴出血、坏死及囊变, 其内多见钙化灶; ⑤CT及MR检查: 增强后实性部分常呈中等度强化, 囊壁明显强化。
鉴别诊断: SPTP应与胰腺微囊腺瘤、黏液性囊腺瘤或癌、胰腺母细胞瘤、胰腺癌、无功能性胰岛细胞瘤及胰腺假性囊肿等鉴别[3]。①胰腺微囊腺瘤: 多见于老年人, 肿瘤呈类圆形或分叶状, 可呈囊性、实性及囊实性变, CT及MRI增强呈不规则强化, 其内可见钙化。②黏液性囊腺瘤或癌: 虽好发于女性, 但年龄偏大, 多见中老年者。囊性部分呈水样密度, 囊壁薄, CT及MR增强后囊壁轻度强化。③胰腺母细胞瘤: 多发于儿童, 恶变程度高, 早期即可见转移。④胰腺癌: 发病年龄较大, 肿瘤边界常不清, 瘤体一般较小, 少见钙化, 无明显囊壁或囊壁不完整, 发生于胰头者常引起胰管及胆管的扩张。⑤无功能性胰岛细胞瘤: 发病无性别倾向, 年龄较大, CT及MRI示增强扫描实性部分在动脉早期即明显强化, 强于胰腺正常组织。⑥胰腺假性囊肿: 多有胰腺炎或创伤史, 为囊性, 密度均匀, 增强扫描无强化。
巨大胰腺实性假乳头状瘤2例影像学诊断分析
-
-
-
[1] Mancini GJ, Dudrick PS, Grindstaff AD, et al. Solidpseudopapillary tumor of the pancreas: two cases in male patients. Am Surg, 2004, 70(1): 29-31. [2] 戴志龙, 李家开, 李长喜, 等. 胰腺实性假乳头状瘤6例CT诊断分析. 人民军医, 2007, 50(4): 229-231. doi: 10.3969/j.issn.1000-9736.2007.04.027
[3] 唐晓俊, 梁泉. 胰腺实性假乳头状瘤的影像学诊断及文献回顾. 医学研究生学报, 2008, 21(12): 1270-1273. doi: 10.3969/j.issn.1008-8199.2008.12.011
-
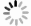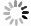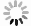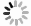





 下载:
下载: