-
前列腺囊腺瘤(prostatic cystadenoma,PC)是一种前列腺来源的罕见的良性肿瘤,主要由前列腺上皮过度增生、腺管梗阻和分泌液潴留所致[1-2]。笔者报道了1例巨大多房PC患者的18F-FDG PET/CT影像学特点及诊断过程,并与其他男性盆腔的囊性疾病相鉴别,旨在为临床诊疗提供参考。
-
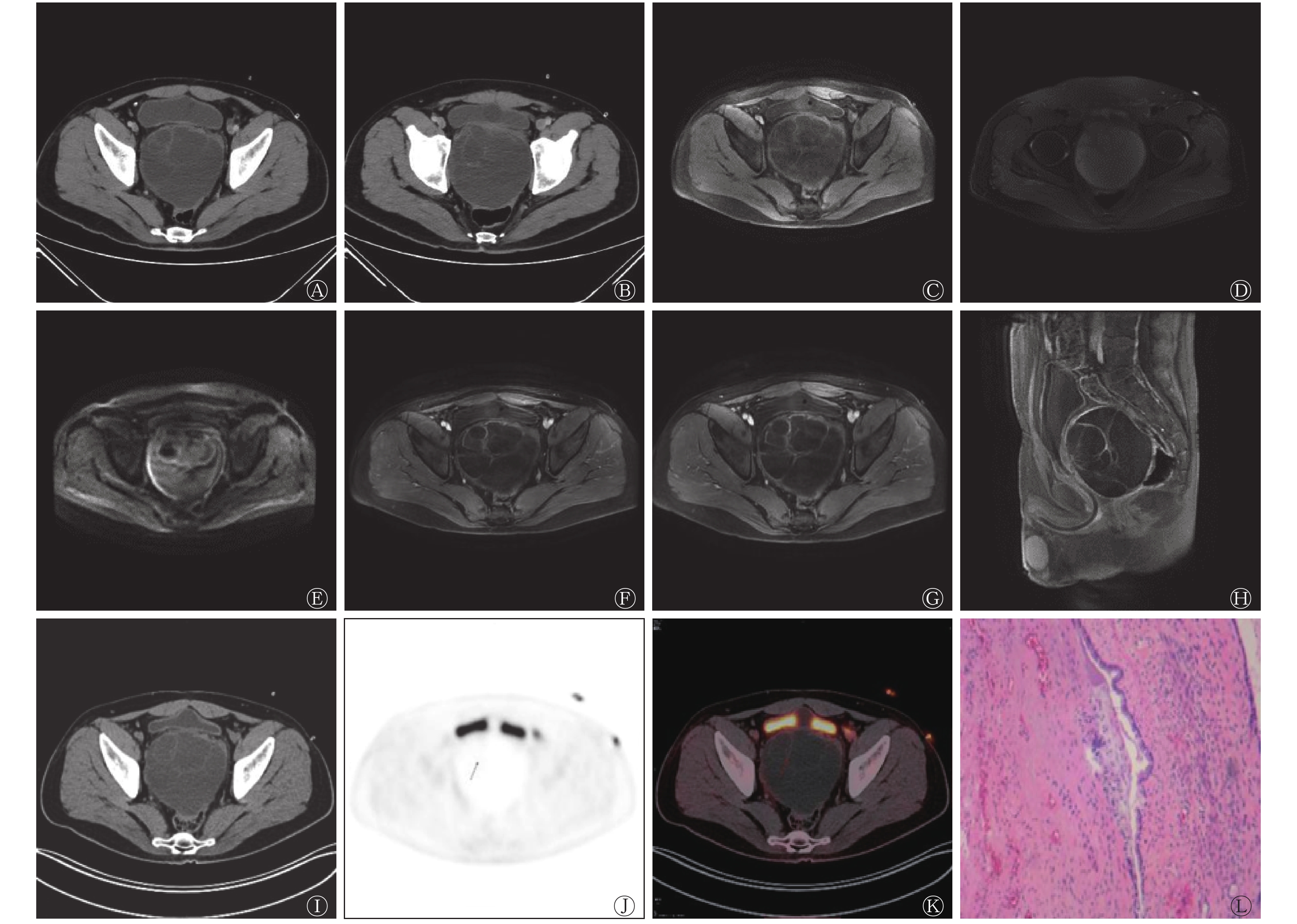
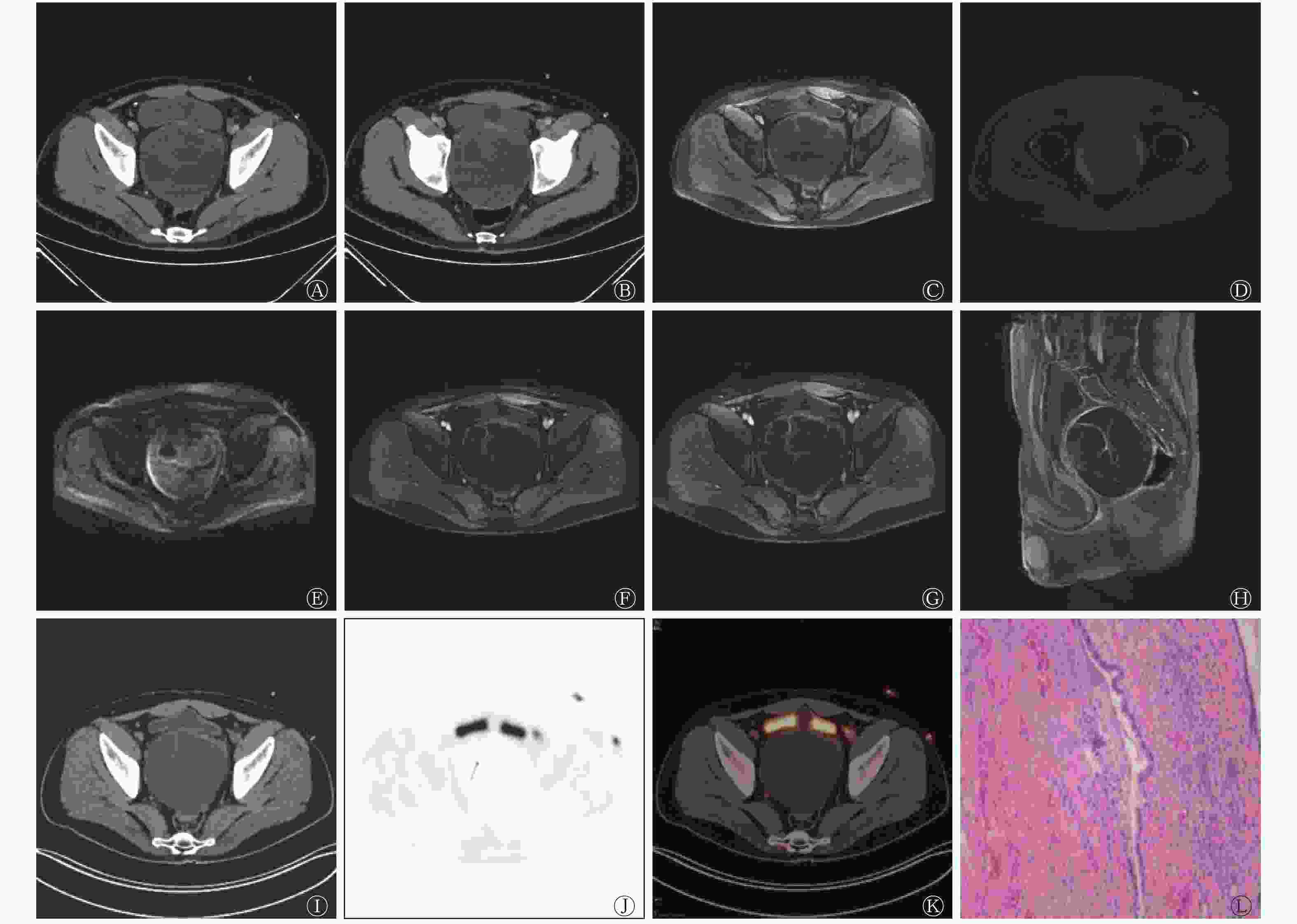
患者男性,38岁,因“尿潴留2 d”于解放军总医院海南医院就诊,既往偶有血精2年余,接受抗炎治疗未见明显好转,患者10岁时曾因左侧先天性输尿管狭窄行输尿管成形术,过程不详,术后一般情况可。体格检查结果为膀胱区膨隆、压痛,未扪及包块。直肠指检结果为前列腺体积轻度增大、无结节、质地韧,其余部位无异常体征。血、尿、便常规以及肿瘤标志物检查结果均无异常。超声结果显示膀胱后方囊性肿块,大小为10.8 cm×10.0 cm×9.8 cm,边界清,内见多条薄厚不均的线状分隔,未见明显血流信号。CT平扫结果显示,膀胱直肠间隙有一团块状低密度影,内见线状分隔(图1A),增强扫描后线状分隔稍强化(图1B)。MRI结果显示,平扫时见盆腔囊性薄壁肿块,T1加权成像呈混杂等、高信号,T2加权成像呈高信号,扩散加权成像无明显高信号(图1C~E),增强后囊壁及分隔中度强化,囊内容物未见明显强化(图1F~H)。18F-FDG PET/CT结果显示,膀胱直肠间隙内见类圆形囊性肿块,呈膨胀性生长,膀胱和直肠受压,与前列腺和双侧精囊腺关系密切,边界尚清,内见线状分隔,囊壁及分隔放射性摄取轻度增高(图1I~K)。患者行全身麻醉腹腔镜下切除术,术后大体描述为灰白间灰红色囊壁样组织,大小为10.5 cm×9.0 cm×2.0 cm,切面呈多房囊性,囊内含清亮液体,内壁呈灰白色,光滑,壁厚0.2~0.4 cm。组织病理学检查结果显示,盆腔纤维囊壁样组织增生,局部衬覆柱状上皮,部分上皮增生,局部鳞状上皮化生,考虑为PC(图1L)。免疫组织化学检查结果为前列腺特异抗原(PSA)(+)、α甲酰基辅酶A消旋酶(P504S)(−)、p53(+)、增殖细胞核抗原Ki-67<1%。术后6个月无复发。
-
PC是一种前列腺来源的罕见的良性肿瘤,巨大多房PC更为少见[1]。其发病无明显的年龄倾向,常起源于前列腺移行带,多为慢性起病,早期可伴有非特异的症状,在肿瘤压迫邻近组织和脏器时可出现相应症状(如下腹疼痛、尿频和尿潴留等),当起源于前列腺中央带的肿瘤体积巨大以致压迫精囊腺,或肿瘤与精囊腺部分融合、与输精管位置关系极为密切时,患者可伴有血精、无精[3-4]。
典型PC在CT中的主要表现多为膀胱直肠间隙内多房囊性肿块,巨大肿块长径多为7.5~20.0 cm,囊内分隔较厚,增强扫描后实性成分和分隔强化,囊性成分不强化[5];MRI主要表现为:(1)形态结构上,体积较大,呈膨胀性生长,多为多房囊实性结构,囊性为主,呈囊性或囊实混杂性信号,T1加权成像呈等、稍低信号,T2加权成像呈高信号,扩散加权成像的扩散受限不明显,实性成分考虑为增生的腺体,囊性成分由腺管阻塞和分泌液潴留所致[6-7];(2)常有包膜,T1、T2加权成像均呈低信号;(3)毗邻关系上,与周围组织分界清晰,且边缘可见双低信号包膜;(4)强化方式上,实性成分、包膜及分隔明显强化,囊性成分不强化[5,8-9]。目前,PC在18F-FDG PET/CT中的影像学特征尚无文献报道,就本病例而言,18F-FDG PET/CT对鉴别诊断有一定帮助,其18F-FDG PET/CT结果显示膀胱直肠间隙内见多房囊性薄壁肿块,巨大肿块长径为10.9 cm,囊内可见线状分隔,分隔壁不厚,边界清,肿块脂肪间隙存在,与前列腺、精囊腺关系密切,未侵及尿生殖膈,囊壁及分隔放射性摄取轻度增高,SUVmax=1.6~2.8,放射性摄取程度等于或略低于残存的前列腺实质,囊性成分无摄取。根据18F-FDG PET/CT的影像学表现,首先可排除低分化恶性的可能。本病例在18F-FDG PET/CT中的影像学表现与文献报道中其他部位的囊腺瘤一致(摄取程度等于或略低于腺体)[10],考虑与以下因素有关:18F-FDG为葡萄糖的类似物,可被细胞摄取,在细胞内被己糖激酶磷酸化为18F-FDG-6-磷酸并滞留其中,从而可通过PET/CT进行显像[11];18F-FDG局部高摄取可由肿瘤的异质性引起,增殖细胞核抗原Ki-67与葡萄糖转运蛋白1的表达水平正相关[12];本病例的增殖细胞核抗原Ki-67<1%,未见明显异常的细胞增殖;潴留液为分泌液,不含上皮细胞,无法摄取18F-FDG;且瘤内多条分隔为扩张的腺管、受压的腺体及结缔组织,葡萄糖转运蛋白相对缺乏,放射性摄取未明显增高,这与国内研究者的研究结果一致[13]。因PC较为罕见,样本量较小,需进行大样本量的研究加以证实,但仍可预见,18F-FDG PET/CT对PC的临床诊断有一定帮助。
在影像学上,PC主要与以下几种男性盆腔的囊性疾病相鉴别(本病例在18F-FDG PET/CT中具有异病同征的特点,即放射性摄取程度等于或略低于前列腺实质),鉴别特点如下。(1)精囊腺囊腺瘤:部分患者在大体描述、影像学和组织病理学上均难以与PC相鉴别,精囊腺囊腺瘤有时可见相对完整的前列腺组织,免疫组织化学检查可鉴别两者,精囊腺囊腺瘤为前列腺特异抗原(PSA)(−)和前列腺酸性磷酸酶(PAP)(+),而PC为前列腺特异抗原(PSA)(+)和前列腺酸性磷酸酶(PAP)(−)[2, 13];(2)苗勒管囊肿:其多伴有尿潴留和尿路感染等症状,病变起源于苗勒管的残余,位于前列腺尿道后上方的中线处,呈膨胀性生长,矢状位呈单房囊性结构,呈圆形、椭圆形或水滴状,增强CT扫描后未强化,免疫组织化学结果为前列腺特异抗原(PSA)(−);而PC为多房囊性肿块,且囊壁较厚,增强CT扫描后囊壁及分隔强化[14];(3)前列腺囊肿:其与前列腺炎或前列腺增生引起的腺管外口阻塞有关,婴儿和青年患者多见,常合并睾丸下降不全,位于前列腺中线区,一般体积较小且为单囊,无明显实性成分,增强CT扫描后囊壁一般无强化[4]。(4)前列腺囊腺癌:其CT平扫表现为膀胱直肠间隙内巨大多囊性病变,内见不规则的较厚分隔,部分可见壁结节,延展至盆腔外间隙,增强CT扫描后囊壁及分隔强化,MRI的T1加权成像呈等、低混杂信号,T2加权成像囊内呈不均匀性高信号,分隔及囊壁成分呈等信号,扩散加权成像显示肿块分隔及囊壁弥散受限呈高信号,囊内弥散不受限呈低信号,增强后分隔及囊壁明显强化,囊内不强化,动态增强曲线呈上升平台型,在18F-FDG PET/CT中表现为放射性摄取中度增高[4-5,15-17]。
总之,当行18F-FDG PET/CT发现男性患者盆腔巨大囊实性肿块,囊壁及分隔低摄取时,应考虑其患有巨大多房PC的可能。
利益冲突 本研究由署名作者按以下贡献声明独立开展,不涉及任何利益冲突。
作者贡献声明 苑克慧负责资料的收集、论文的撰写与修订;胡蓉蓉负责放射性药物的制备;姚树林负责资料的收集与整理、论文的审阅与修订;符珍敏负责病例的筛选;施彦坤、黄江山负责图像的筛选与导出;杨超负责药物的注射、文献的收集与整理;王卉负责命题的设计、结果的审核、论文的修订。
巨大多房前列腺囊腺瘤18F-FDG PET/CT显像一例
18F-FDG PET/CT imaging of giant multilocular prostatic cystadenoma: a case report
-
摘要: 笔者报道了1例巨大多房前列腺囊腺瘤(PC)18F-氟脱氧葡萄糖(FDG) PET/CT显像的病例,并分析了其影像学特点及鉴别诊断方法。18F-FDG PET/CT不仅可以定位病灶并判断其与周围组织的关系,还可以根据肿瘤的放射性摄取程度鉴别良恶性,从而为临床诊断提供充足的依据。由于PC在临床上较为罕见,且尚无应用18F-FDG PET/CT进行诊断的文献报道,笔者通过对该病例的18F-FDG PET/CT显像特点进行分析,旨在提高影像科医师对该病的认识,避免误诊。Abstract: The authors reported a case of giant multilocular prostatic cystadenoma (PC) with 18F-fluorodeoxyglucose (FDG) PET/CT imaging, and the imaging characteristics and differential diagnosis of the disease were analyzed. 18F-FDG PET/CT can not only locate the lesion and determine the relationship between it and the surrounding tissues, but also identify benign and malignant according to the degree of radioactive uptake of the tumor, thus providing sufficient evidence for clinical diagnosis. Since PC is rare in clinical practice, and there is no report on the application of 18F-FDG PET/CT for diagnosis, the author analyzed the 18F-FDG PET/CT imaging characteristics of this case, aiming to improve the understanding of the disease and avoid misdiagnosis.
-
Key words:
-
[1] Nakamura Y, Shida D, Shibayama T, et al. Giant multilocular prostatic cystadenoma[J/OL]. World J Surg Oncol, 2019, 17(1): 42[2020-06-18]. https://www.ncbi.nlm.nih.gov/pmc/articles/PMC6391754. DOI: 10.1186/s12957-019-1579-7. [2] 李明, 王颖, 吴斌, 等. 重新审视前列腺囊腺瘤的临床病理[J]. 国际泌尿系统杂志, 2013, 33(5): 597−600. DOI: 10.3760/cma.j.issn.1673-4416.2013.05.007.
Li M, Wang Y, Wu B, et al. Fresh look of the clinicopathology of prostatic cystadenoma[J]. Int J Urol & Nephrol, 2013, 33(5): 597−600. DOI: 10.3760/cma.j.issn.1673-4416.2013.05.007.[3] Mosharafa AA, Torky MH, Ragab Y, et al. Prostate cystadenoma presenting with obstructive azoospermia[J]. J Androl, 2011, 32(4): 364−366. DOI: 10.2164/jandrol.110.011056. [4] 李善杰, 李维亮, 崔俊瑞. 前列腺囊腺瘤的MR诊断及鉴别诊断[J]. 现代泌尿外科杂志, 2012, 17(6): 540. DOI: 10.3969/j.issn.1009-8291.2012.06.003.
Li SJ, Li WL, Cui JR. MR diagnosis and differential diagnosis of cystadenoma of prostate[J]. J Mod Urol, 2012, 17(6): 540. DOI: 10.3969/j.issn.1009-8291.2012.06.003.[5] 王旭, 宋歌, 江海涛, 等. 罕见盆腔及阴囊前列腺囊腺瘤影像表现一例[J]. 中华放射学杂志, 2018, 52(12): 962−963. DOI: 10.3760/cma.j.issn.1005-1201.2018.12.016.
Wang X, Song G, Jiang HT, et al. Imaging findings of a rare cystadenoma of the prostate in the pelvis and scrotum: a case report[J]. Chin J Radiol, 2018, 52(12): 962−963. DOI: 10.3760/cma.j.issn.1005-1201.2018.12.016.[6] 叶丹丹, 祝新. 前列腺囊腺瘤临床及影像学表现[J]. 临床放射学杂志, 2019, 38(2): 355−360. DOI: 10.13437/j.cnki.jcr.2019.02.043.
Ye DD, Zhu X. Clinical manifestations and imaging findings of prostatic cystadenoma[J]. J Clin Radiol, 2019, 38(2): 355−360. DOI: 10.13437/j.cnki.jcr.2019.02.043.[7] 湛海伦, 陈雪莲, 王喻, 等. 腹腔镜巨大前列腺囊腺瘤切除一例报告并文献复习[J/OL]. 中华腔镜外科杂志: 电子版, 2013, 6(2): 59−61[2020-06-18]. https://d.wanfangdata.com.cn/periodical/zhqjwkzz201302018. DOI: 10.3877/cma.j.issn.1674-6899.2013.02.018.
Zhan HL, Chen XL, Wang Y, et al. Report of one case of laparoscopic resection of giant prostatic cystadenoma and literature review[J/OL]. Chin J Laparoscopic Surg (Electron Ed), 2013, 6(2): 59−61[2020-06-18]. https://d.wanfangdata.com.cn/periodical/zhqjwkzz201302018. DOI: 10.3877/cma.j.issn.1674-6899.2013.02.018.[8] 于保婷, 刘硕, 赵儒全, 等. 前列腺囊腺瘤MRI表现1例[J]. 中国医学影像技术, 2018, 34(12): 1824. DOI: 10.13929/j.1003-3289.201801040.
Yu BT, Liu S, Zhao RQ, et al. MRI features of prostatic cystadenoma: case report[J]. Chin J Med Imaging Technol, 2018, 34(12): 1824. DOI: 10.13929/j.1003-3289.201801040.[9] Olgun DC, Onal B, Mihmanli I, et al. Giant multilocular cystadenoma of the prostate: a rare cause of huge cystic pelvic mass[J]. Korean J Urol, 2012, 53(3): 209−213. DOI: 10.4111/kju.2012.53.3.209. [10] 哈良, 崔乃强, 张大鹏. 全胰腺黏液性囊腺瘤1例[J]. 中国中西医结合外科杂志, 2012, 18(3): 311−312. DOI: 10.3969/j.issn.1007-6948.2012.03.040.
Ha L, Cui NQ, Zhang DP. Mucinous cystadenoma of pancreas: a case report[J]. Chin J Surg Integr Tradit West Med, 2012, 18(3): 311−312. DOI: 10.3969/j.issn.1007-6948.2012.03.040.[11] 陈佩和, 陈薇, 李小凤, 等. 18F-FDG PET/CT显像在肝单发占位病变中的诊断价值[J]. 中国肿瘤临床, 2018, 45(22): 1147−1150. DOI: 10.3969/j.issn.1000-8179.2018.22.689.
Chen PH, Chen W, Li XF, et al. Value of 18F-FDG PET/CT in diagnosis of single space-occupying lesion of the liver[J]. Chin J Clin Oncol, 2018, 45(22): 1147−1150. DOI: 10.3969/j.issn.1000-8179.2018.22.689.[12] Im HJ, Kim YI, Kim WH, et al. Intratumoral heterogeneous F-18 fluorodeoxyglucose uptake corresponds with glucose transporter-1 and Ki-67 expression in a case of Krukenberg tumor: localization of intratumoral hypermetabolic focus by fused PET/MR image[J]. Nucl Med Mol Imaging, 2011, 45(2): 139−144. DOI: 10.1007/s13139-010-0071-7. [13] 丁效蕙, 田侠, 王利群, 等. 卵巢浆黏性肿瘤ARID1A的表达及其临床病理意义[J]. 中华病理学杂志, 2020, 49(6): 588−593. DOI: 10.3760/cma.j.cn112151-20200224-00130.
Ding XH, Tian X, Wang LQ, et al. Expression of ARID1A in ovarian seromucinous neoplasms and its clinicopathological significance[J]. Chin J Pathol, 2020, 49(6): 588−593. DOI: 10.3760/cma.j.cn112151-20200224-00130.[14] 周婧, 孙荣超, 杨国仪, 等. 前列腺囊腺瘤临床病理观察[J]. 诊断病理学杂志, 2016, 3(2): 117−119, 123. DOI: 10.3969/j.issn.1007-8096.2016.02.011.
Zhou J, Sun RC, Yang GY, et al. Clinicopathological features of prostatic cystadenoma[J]. J Diag Pathol, 2016, 3(2): 117−119, 123. DOI: 10.3969/j.issn.1007-8096.2016.02.011.[15] Tuziak T, Spiess PE, Abrahams NA, et al. Multilocular cystadenoma and cystadenocarcinoma of the prostate[J]. Urol Oncol, 2007, 25(1): 19−25. DOI: 10.1016/j.urolonc.2006.01.011. [16] De Gobbi A, Morlacco A, Valotto C, et al. An unusual cystic presentation of ductal carcinoma of the prostate[J]. Urologia, 2016, 83(4): 211−213. DOI: 10.5301/uro.5000157. [17] 余晶晶, 李银亚, 杨育生, 等. 前列腺多囊性导管囊腺癌一例[J]. 中华病理学杂志, 2017, 46(6): 425−426. DOI: 10.3760/cma.j.issn.0529-5807.2017.06.016.
Yu JJ, Li YY, Yang YS, et al. Polycystic ductal cystadenocarcinoma of the prostate: a case report[J]. Chin J Pathol, 2017, 46(6): 425−426. DOI: 10.3760/cma.j.issn.0529-5807.2017.06.016. -




 下载:
下载: